Εξωσωματική Γονιμοποίηση
Εισαγωγή
Ο όρος Εξωσωματική Γονιμοποίηση περιλαμβάνει ένα ευρύ φάσμα τεχνικών που έχουν σκοπό τη βοήθεια υπογόνιμων ζευγαριών στο ν’ αποκτήσουν παιδί. Από τη γέννηση της Louise Brown το 1978 – το πρώτο παιδί Εξωσωματικής Γονιμοποίησης στο Bourn Hall της Αγγλίας – μέχρι σήμερα χιλιάδες ζευγάρια τα έχουν καταφέρει. Με τη μέθοδο αυτή δίνεται λύση σε προβλήματα υπογονιμότητας τόσο της γυναίκας (π.χ. αποφραγμένες σάλπιγγες) όσο και του άντρα (π.χ. ολιγοσπερμίες). Το ποσοστό επιτυχίας ανά κύκλο προσπάθειας εξαρτάται από πολλούς παράγοντες όπως π.χ. η ηλικία της γυναίκας και το αίτιο της υπογονιμότητας. Συνήθως το αθροιστικό ποσοστό επιτυχίας μπορεί να φθάσει 60 – 65% μετά από 3 – 4 προσπάθειες.
Προετοιμασία
Κατά τη διάρκεια αυτής της θεραπείας χορηγούνται φάρμακα που έχουν σκοπό τη λήψη περισσότερων ωαρίων από το ένα που παράγει η γυναίκα στο φυσικό της κύκλο. Η παρακολούθηση γίνεται με υπερηχογραφικό έλεγχο και αιμοληψία, συνήθως ανά 2- 3 μέρες και δόσεις των φαρμάκων εξατομικεύονται. Με το υπερηχογράφημα, που γίνεται διακολπικά, παρακολουθούμε την αύξηση του μεγέθους των ωοθυλάκιων, μέσα στα οποία βρίσκονται τα ωάρια. Σκοπός είναι να επιτύχουμε την ανάπτυξη πολλών ωοθυλάκιων μεγέθους πάνω από 18 mm, οπότε θεωρούμε ότι τα ωάρια μέσα σε αυτά έχουν ωριμάσει και είναι έτοιμα για ωοληψία. Παράλληλα μετρούμε την αύξηση του πάχους του ενδομήτριου. Το ενδομήτριο καλύπτει την ενδομητρική κοιλότητα, στην οποία αργότερα θα μεταφερθούν τα έμβρυα. Με την αιμοληψία ελέγχουμε την οιστραδιόλη που παράγεται από τα ωοθυλάκια και είναι επίσης δείκτης της ωρίμανσης των ωαρίων. Όταν έχουμε ικανοποιητικό αριθμό ωοθυλάκιων μεγαλύτερων των 18 mm, ικανοποιητικό πάχος ενδομήτριου και επίσης καλή τιμή οιστραδιόλης επιτυγχάνουμε την τελική ωρίμανση των ωαρίων με τη χορήγηση β – χοριακής γοναδοτροπίνης και τριάντα τέσσερις με τριάντα οκτώ ώρες μετά γίνεται η ωοληψία.
Ωοληψία
Η Ωοληψία διαρκεί 15 λεπτά και γίνεται υπό ελαφρά μέθη. Ο γυναικολόγος αναρροφά διακολπικά με μια βελόνα το ωοθυλακικό υγρό από τις ωοθήκες κάτω από υπερηχογραφικό έλεγχο. Το ωοθυλακικό υγρό δίνεται στον εμβρυολόγο για την ανεύρεση των ωαρίων με τη βοήθεια του μικροσκοπίου.
Γονιμοποίηση
Τα ωάρια μετά την ωοληψία τοποθετούνται μέσα σε καλλιεργητικό υλικό. Στη συνέχεια πραγματοποιείται η γονιμοποίηση με το σπέρμα του συζύγου που έχει ήδη επεξεργαστεί με ειδικές τεχνικές. Το επόμενο πρωί ελέγχεται η γονιμοποίηση των ωαρίων και στις ημέρες που ακολουθούν παρακολουθείται η εξέλιξη τους.
Εμβρυομεταφορά
Είναι μια απλή διαδικασία που δεν απαιτεί αναλγησία. Γίνεται 2 – 3 ημέρες μετά την ωοληψία. Σε ορισμένες περιπτώσεις μπορεί να γίνει σε στάδιο βλαστοκύστης, δηλαδή 6 – 7 ημέρες μετά τη συλλογή των ωαρίων. Τα έμβρυα τοποθετούνται στην ενδομητριακή κοιλότητα με τη βοήθεια ενός λεπτού πλαστικού καθετήρα που περνά μέσα από τον τράχηλο. Ο αριθμός των εμβρύων που θα μεταφερθούν συναποφασίζεται με το ζευγάρι. Εάν υπάρχει μεγάλος αριθμός εμβρύων, μπορούν κάποια από αυτά να καταψυχθούν ώστε να χρησιμοποιηθούν σε μελλοντική προσπάθεια.
Τεστ Κύησης
Γίνεται 12 μέρες μετά την εμβρυομεταφορά. Περιλαμβάνει λήψη αίματος γιο τον προσδιορισμό της χοριακής γοναδοτροπίνης . Εάν το τεστ είναι θετικό, δυο εβδομάδες αργότερα γίνεται ο πρώτος υπερηχογραφικός έλεγχος κατά τον οποίο φαίνεται ο ενδομητρικός σάκος του/των εμβρύου/ων μέσα στη μήτρα. Αν το τεστ είναι αρνητικό, η φαρμακευτική αγωγή διακόπτεται και γίνεται προσπάθεια για ανάλυση των πιθανών αιτιών της αποτυχίας και λήψη περαιτέρω αποφάσεων.
ΘΕΡΑΠΕΙΕΣ ΥΠΟΓΟΝΙΜΟΤΗΤΑΣ – ΕΡΓΑΣΤΗΡΙΑΚΕΣ ΤΕΧΝΙΚΕΣ
Πρόκληση Ωοθυλακιορηξίας
Ενδείκνυται σε γυναίκες με διαταραχές ωοθυλακιορρηξίας, δηλαδή γυναίκες που έχουν άτακτη ή καθόλου περίοδο. Στόχος είναι η διόρθωση της ωοθυλακιορρηκτικής διαταραχής χορηγώντας φάρμακα είτε από το στόμα (κλομιφαίνη) είτε με την μορφή ενέσεων (FSH). Με υπερηχογραφικό έλεγχο παρακολουθούμε την ανάπτυξη των ωοθυλακίων και όταν κάποιο από αυτά γίνει μεγαλύτερο από 17 mm μπορούμε να προγραμματίσουμε την επαφή με το σύζυγο. Πιθανότητες επιτυχίας 6 – 10% ανά κύκλο παρακολούθησης. Πιθανότητα πολύδυμης κύησης 10 – 20%.
Πρόκληση Ωοθυλακιορηξίας και ενδομήτριος Σπερματέγχυση (IUI)
- Ενδείκνυται σε γυναίκες στις οποίες έχει αποτύχει η προηγούμενη θεραπεία καθώς επίσης σε περιπτώσεις ανεξήγητης υπογονιμότητας, τραχηλικού παράγοντα και ήπια προβλήματα ανδρικού παράγοντα (ήπιες διαταραχές σπερμοδιαγράμματος).
- Η φαρμακευτική αγωγή και η παρακολούθηση είναι η ίδια όπως και στην προηγούμενη θεραπεία, μόνο που αντί επαφής, ο σύζυγος δίνει σπέρμα στο εργαστήριο, το οποίο αφού επεξεργαστεί με ειδικές τεχνικές τοποθετείται διατραχηλικά μέσα στη μήτρα. Πιθανότητες επιτυχίας 8 – 18%. Πιθανότητες πολύδυμης κύησης 10 – 25%.
ΕΞΩΣΩΜΑΤΙΚΗ ΓΟΝΙΜΟΠΟΙΗΣΗ – ΤΕΧΝΙΚΕΣ
Α. Κλασική εξωσωματική γονιμοποίηση (IVF)
Τα ωάρια και τα σπερματοζωάρια τοποθετούνται μαζί σε καλλιεργητικό υλικό και αφήνονται στον κλίβανο για να πραγματοποιηθεί η γονιμοποίηση. Μόνο ένα σπερματοζωάριο θα καταφέρει να εισχωρήσει στο ωάριο και να ξεκινήσει η διαδικασία ανάπτυξης του εμβρύου.
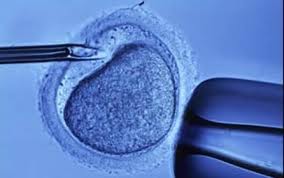
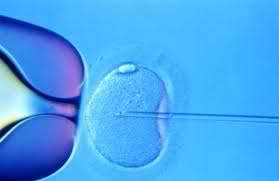
Β. Μικρογονιμοποίηση (ICSI)
Είναι μια τεχνική που περιλαμβάνει την κατευθείαν εισαγωγή ενός και μόνο σπερματοζωαρίου μέσα στο ωάριο με τη χρήση ειδικής βελόνας. Ενδείκνυται σε περιπτώσεις με σοβαρές διαταραχές του σπερμοδιαγράμματος ή περιπτώσεις αζωοσπερμίας (οπότε συλλέγουμε το σπέρμα κατευθείαν από τον ορχικό ιστό). Επίσης ενδείκνυται σε περιπτώσεις αποτυχίας γονιμοποίησης του ωαρίου με κλασική IVF σε προηγούμενη προσπάθεια.
Γ. Υποβοηθούμενη Εκκόλαψη (Assisted hatching)
Είναι μια διαδικασία που μπορεί να γίνει μετά από κλασική IVF ή μικρογονιμοποίηση πριν την εμβρυομεταφορά. Με αυτή τη διαδικασία λεπταίνουμε τη ζώνη που περιβάλλει το έμβρυο για να διευκολύνουμε την εμφύτευσή του. Ενδείκνυται σε περιπτώσεις που ο εμβρυολόγος διαπιστώσει ότι η ζώνη του εμβρύου είναι σκληρή ή παχιά. Επίσης μπορεί να συστηθεί σε γυναίκες μεγάλης ηλικίας ή μετά από επανειλημμένες αποτυχίες σε προσπάθειες εξωσωματικής γονιμοποίησης.
Δ. Καλλιέργεια Βλαστοκύστης
Βλαστοκύστη είναι το στάδιο στο οποίο φθάνει το έμβρυο 5- 6 ημέρες μετά την ωοληψία. Κατά την κλασική IVF και μικρογονιμοποίηση, τα έμβρυα μεταφέρονται στην ενδομητρική κοιλότητα 2- 3 μέρες μετά την ωοληψία. Το πλεονέκτημα της εμβρυομεταφοράς στο στάδιο της βλαστοκύστης δηλαδή 5 – 6 ημέρες μετά την ωοληψία είναι ότι επιτρέπει την επιλογή της καλύτερης ποιότητας εμβρύων. Το μειονέκτημα είναι ότι είναι δυνατό να μην επιβιώσει κανένα έμβρυο στο στάδιο αυτό και έτσι να μην πραγματοποιηθεί εμβρυομεταφορά.
Ε. Κρυοσυντήρηση εμβρύων και ορχικού ιστού.
Η κρυοσυντήρηση γίνεται σε ειδικά δοχεία υγρού αζώτου σε θερμοκρασία -196°C. Όταν υπάρχει μεγάλος αριθμός γονιμοποιημένων εμβρύων ή οι προϋποθέσεις για την εμφύτευση δεν είναι οι ενδεδειγμένες. Τα έμβρυα μπορούν να συντηρηθούν στην κατάψυξη και να μεταφερθούν στη μήτρα σε κατάλληλο χρόνο στο μέλλον. Δυνατότητα κρυοσυντήρησης υπάρχει επίσης για σπέρμα και ορχικό ιστό. Σε πειραματικό στάδιο βρίσκεται η κρυοσυντήρηση ωοθηκικού ιστού και ωαρίων.
ΣΤ. Προεμφυτευτική Γενετική Διάγνωση (PGD)
Με τον όρο αυτό εννοούμε τη διαδικασία διαπίστωσης γενετικών ασθενειών στο γενετικό υλικό των εμβρύων και την εν συνεχεία επιλογή και εμβρυομεταφορά υγιών εμβρύων που αποκτήθηκαν με τη μέθοδο μεταξύ άλλων της εξωσωματικής γονιμοποίησης. Αυτή τη στιγμή στην Ελλάδα προσφέρεται διάγνωση για την κυστική ίνωση και τη Β – Μεσογειακή Αναιμία. Λεπτομερέστερη αναφορά γίνεται στην ειδική σελίδα.
Ζ. Βιοψία όρχεως (TESE)
Ενδείκνυται σε ασθενείς με σοβαρή ολιγοσπερμία ή αζωοσπερμία. Εάν στο υλικό της βιοψίας ανιχνευθούν βιώσιμα σπερματοζωάρια μπορεί ακολούθως να γίνει χρήση αυτών για μικρογονιμοποίηση (ICSI).
ΠΡΟΕΜΦΥΤΕΥΤΙΚΗ ΓΕΝΕΤΙΚΗ ΔΙΑΓΝΩΣΗ (Π.Γ.Δ.)
Με τον όρο Προεμφυτευτική Γενετική Διάγνωση (Π.Γ.Δ.), εννοούμε τη διαδικασία εντοπισμού γενετικών ασθενειών και την εν συνεχεία επιλογή και εμβρυομεταφορά υγιών εμβρύων που αποκτήθηκαν με τη μέθοδο της Εξωσωματικής Γονιμοποίησης.
Σκοπός της Π.Γ.Δ. – Να εξαλειφθεί ο κίνδυνος για εκείνα τα ζευγάρια που κινδυνεύουν να μεταδώσουν στα παιδιά τους κληρονομικά νοσήματα.
Η αναφερόμενη τεχνική δεν είναι σχετικά καινούργια. Τα πρώτα παιδιά που σαν έμβρυα είχαν υποστεί βιοψία για να πιστοποιηθεί το φύλο τους και να αποφευχθεί έτσι η μετάδοση φυλοσύνδετου νοσήματος, γεννήθηκαν στο Hammersmith το 1989. Από τότε μέχρι σήμερα οι επιστήμονες και κλινικοί ιατροί έχουν επεκτείνει τον αριθμό των νοσημάτων που μπορούν να διαγνωστούν και έτσι περισσότερα από 200 παιδιά έχουν γεννηθεί υγιή και απαλλαγμένα από κάποια γενετική ασθένεια.
Η ομάδα μας σε συνεργασία με το Τμήμα Παιδιατρικής του Πανεπιστημιακού Νοσοκομείου Παίδων Αγία Σοφία, προσφέρει ένα πρωτοποριακό πρόγραμμα προεμφυτευτικής διάγνωσης για την Κυστική Ίνωση και τη Β – Μεσογειακή Αναιμία.
Ήδη από το 1998, γεννήθηκε στην Ελλάδα το πρώτο παιδί που σε εμβρυϊκό στάδιο υποβλήθηκε σε προεμφυτευτικό έλεγχο για τη Β – Μεσογειακή Αναιμία.
- Ενδείκνυται σε αποτυχία των προηγούμενων θεραπειών ή απ’ ευθείας σε γυναίκες με αποφραγμένες σάλπιγγες ή σε σοβαρό πρόβλημα ανδρικού παράγοντα (σοβαρές διαταραχές σπερμοδιαγράμματος).
- Η πιθανότητα επιτυχίας στην εξωσωματική γονιμοποίηση εξαρτάται από την ηλικία της γυναίκας, τη δυνατότητα παραγωγής ωαρίων από τις ωοθήκες, την ποιότητα του σπέρματος, το αίτιο της υπογονιμότητας, τη διάρκεια της υπογονιμότητας, προηγούμενες εγκυμοσύνες και την επίδραση τοξικών παραγόντων (π.χ. κάπνισμα, αλκοόλ).
- Η πιθανότητα επιτυχίας είναι συνάρτηση όλων των παραπάνω παραγόντων και έχει ένα ευρύ φάσμα, που μπορεί να φθάσει μετά από 3 – 4 κύκλους προσπάθειας στο 60 – 65%.
- Η πιθανότητα πολύδυμης κύησης είναι 25%.
http://www.ivf-mitera.gr/